30-летний мужчина с 2-летней сыпью в анамнезе
Пациент Пациент - здоровый 30-летний испаноговорящий мужчина.
Анамнез
Уроженец Гвадалахара, Мексика, пациент жил в Соединенных Штатах в течение 15 лет.
До его обращения, он имел 2-летний анамнез сыпи. Сыпь началась на левой нижней конечности как маленькое розовое пятно. Оно впоследствии стало белым и медленно распространялось с продвигающейся розовой границей. За два месяца до обращения он имел жалобы на ощущение жжения на левом предплечье. Пациент обратился в сообщество дерматологов для оценки "витилиго" и получил лечение кремом кетоконазол для разноцветного лишая. После того, как результат отсутствовал, была сделана биопсия.
Физическая экспертиза
При осмотре, пациент, казалось, имел превосходное общее здоровье. На его левом плече, груди, спине и животе были рассеянные маленькие и большие от 1 до 8 см пятна с гипо- и депигментным центром и окруженные розовым бордюром (Фото 1-3).
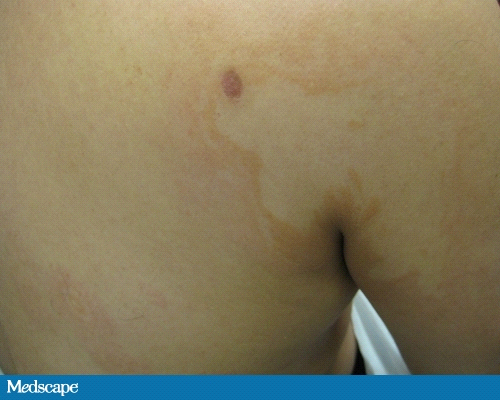
Фото 1. Пятна на спине пациента
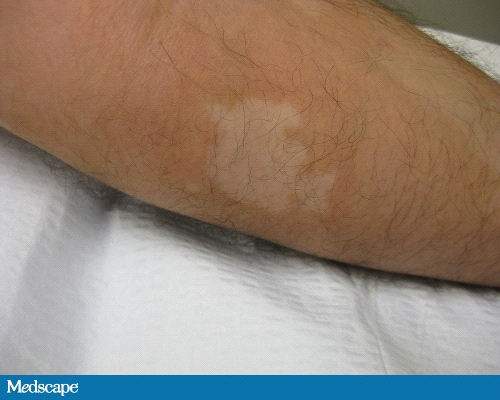
Фото 2. Пятна на руке пациента.
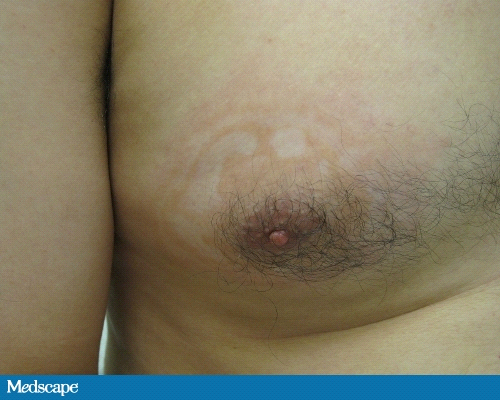
Фото 3. Пятна на груди пациента.
На медиальной части левой лодыжки была замечено 2 маленьких от 4 до 6 мм розовых узелка, а также уменьшение чувствительности при легком контакте (Фото 4).
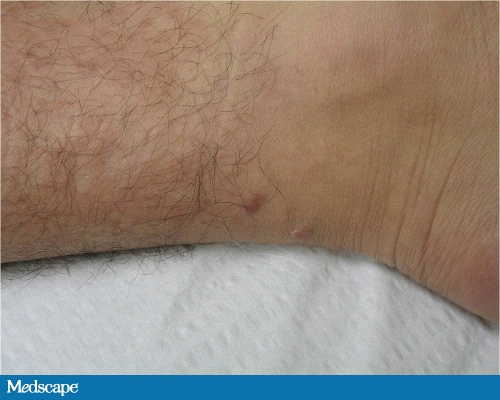
Фото 4. Узелки на лодыжке пациента
Не было никаких явных областей анастезии при легком прикосновении в пределах областей депигментации. Не пальпировалось жестких шнурообразных нервов при осмотре верхних и нижних конечностей, шеи, лицевая область не была вовлечена.
Гистопатология
При H*E окраске (Фото 5-7), были дезорганизованное скопление лимфоцитов и пенистых гистиоцитов на всех уровнях дермы, но они были наиболее обширны в верхнем слое дермы в пограничной зоне. Инфильтрат вовлекал несколько кожных нервов, с множественными фокусами периневральной пролиферации.
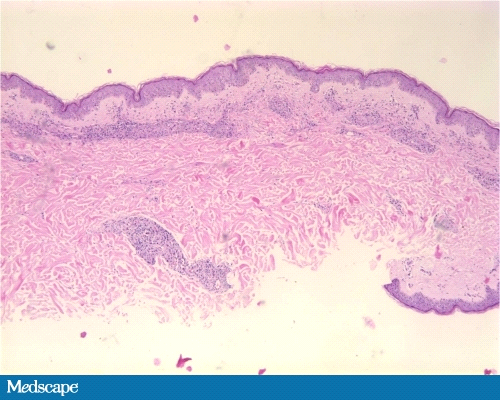
Фото 5. Маломощное поле зрения экземпляра биопсии.
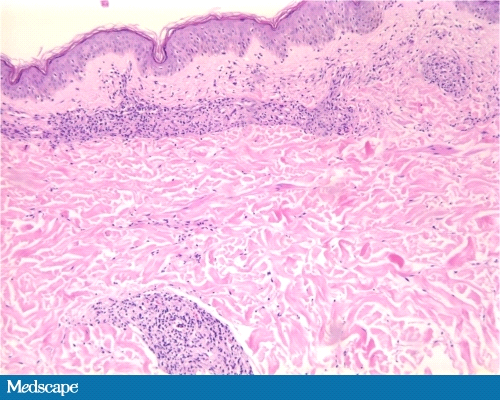
Фото 6 Поле зрения экземпляра биопсии средней мощности.
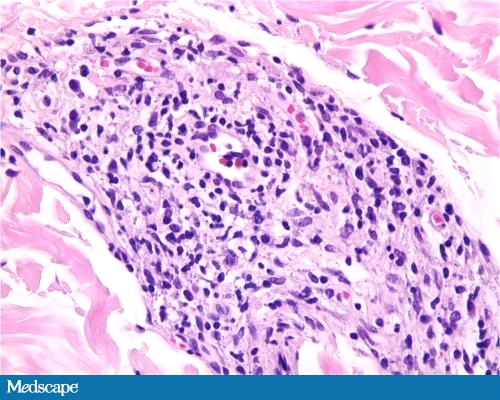
Фото 7. Поле зрения экземпляра биопсии высокой мощности.
Каков ваш диагноз?
A. Индуративная эритема
B. Вторичный сифилис
C. Лепроматозная лепра
D. В-клеточная лимфома
Ответ: C. Лепроматозная лепра
Обсуждение
Кислотостойкая окраска бацилл по Файту (Фото 8) показала умеренно большое количество кислотостойких организмов в пределах нервов и гистиоцитарную инфильтрацию.
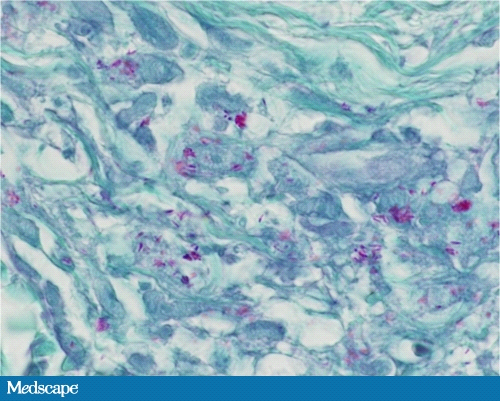
Фото 8. Кислотостойкая окраска по Файту в разрешении.
Проказа - инфекция, вызванная Mycobacterium leprae, которая прежде всего затрагивает кожу, периферические нервы, глаза и слизистые оболочки. Большая часть всемирного населения имеет иммунитет к бацилле, включая тех, которые живут в эндемических областях. исследования показали восприимчивые локусы 10p13 и 6q25, которые связаны с маркерами, общими с генами болезни Паркинсона PARK2 и PACRG.
Проблема в лечении пациентов больных проказой связана с подтипами болезни, потому что различные подтипы требуют различных терапевтических режимов. Проказа классифицируется согласно классификации Ридли-Джоплинга. Туберкулоидная и лепроматозная проказа стоят как полярные противоположности на клиническом спектре болезни. Между туберкулоидной и лепроматозной проказой: погранично- туберкулоидная, погранично-пограничная и погранично - лепроматозная. Согласно, классификации, туберкулоидную и погранично- туберкулоидную считают пауцибациллярной, в то время как другие подтипы считают мультибациллярными.
Основываясь на с двухстороннем расположении пятен, папул и узлов различных размеров и форм, у нашего пациента был поставлен диагноз проказы погранично - лепроматозной. Он также имел широко распространенное асимметричное вовлечение периферических нервов.
При проказе, клеточный иммунный статус индивидуума коррелирует с клиническими проявлениями болезни. Например, туберкулоидная проказа характеризуется сильным клеточным иммунитетом. Пациенты имеют ограниченную причастность нервов и незначительное повреждение кожи. Лепроматозная проказа, с другой стороны, вредит клеточному иммунитету и сильному гуморальному ответу с существенным производством антител. Эти пациенты имеют обширное вовлечение нервов и многочисленные повреждения кожи с безудержным бактериальным ответом.
Гистологически, большое количество кислотостойких бацилл, вакуолизированных гигантских клеток, гистиоцитов и неспецифические воспалительные инфильтраты с ясным подэпидермальным зонированием могут присутствовать при лепроматозной проказе. При туберкулоидной проказе, кислотостойкие бациллы редки. Туберкулоидные гранулёмы могут достигать эпидермиса без умеренной подэпидермальной зоны. Гранулёмы имеют тенденцию быть линейными по ходу кожных нервов.
Реактивные состояния возникают у 25 -50 % пациентов всех подтипов кроме туберкулоидного и усложняют лечение проказы.
1 тип реакции инверсии, также известной как модернизация, замечена только у пациентов погранично-пограничной формы. Это происходит в результате реакции гиперчувствительности замедленного типа с изменением антител- медиаторного и клеточно-медиаторного ответа. Реакция может привести к более низкой бактериальной нагрузке, но может закончиться ухудшением неврологических результатов и необратимым повреждением нервов.
Лепрозная узловатая эритема, также известная как 2 тип реакции, происходит только при погранично - лепроматозной и лепроматозной форме проказы и является результатом оседания антиген-антительных комплексов иммунитетом на коже, стенках кровеносных сосудов, нервах и других органах.
Ухудшение происходит только у нелеченных или недисциплинированных пациентов и представлено снижением клеточного иммунитета. Пациенты дают новые высыпания, плохое самочувствие и лихорадку.
Реакция Лакайо, рассеянная неузловая лепроматозная проказа, является частой в Мексике и Центральной Америке, но редкой в других областях. Она связана с тромбическими повреждениями, которые отличаются от узловатой лепрозной эритемы отсутствием лихорадки, лейкоцитоза и чувствительности. Острые повреждения представлены сетчатой пурпурой. Эти повреждения часто прогрессируют до хронических язв.
Лечение
Правильная классификация подтипа проказы пациента и понимание различных возможных реакций на лечение необходимо в руководстве фармакологического лечения пациента, чтобы избежать необратимого поражения нерва и нервов и органов.
Национальный фонд Болезни разработал протокол для лечения болезни, включающий использование дапсона 100 мг ежедневно плюс рифампицина 600 мг ежедневно в течение 1 года. Лечение мультибациллярной болезни включает предидущий протокол болезни (дапсон плюс рифампицин), плюс дополнительный агент: клофазимин, миноциклин или флюороквинолон. Клофазимин предпочтителен. Рифампицин дается в намного более низкой дозе, пока клинический ответ на другие 2 препарата не будет замечен. Наш пациент начал лечение рифампицином 300 мг однократно каждый месяц. Мультибациллярную болезнь лечат в течение 2 лет. Пациенты больше не инфекционны после 1 недели лечения.
Клофазимин помогает увеличить клиеренс бацилл и может уменьшить риск некоторых реакций проказы. Однако, он может привести к пигментным изменениям, которые являются одной из главных причин непереносимости препарата. Пигментные изменения обычно разрешаются после окончания лечения.
В случае нашего пациента, он получил лечение в течение 6 месяцев без каких-либо жалоб на лихорадку, недомогание или болезненность нервов. Он начал восстанавливать чувствительность в области высыпаний через 3 месяца лечение. Первоначально, повреждения приобрели оранжевую окраску из-за применения клофазимина, но эти изменения уменьшились со временем. Единственной жалобой пациента в течение лечения была жалоба на ксеротический дерматит, более вероятно связанным с холодными, долгими зимами Милуоки, чем с чем - нибудь еще. Он разрешился после частого применения эмольянта и дезоксиметазона дважды в день в течение 2 недель. Пациент не имел никаких дополнительных повреждений.
 Главная
Главная  30-летний мужчина с 2-летней сыпью в анамнезе - Форум
30-летний мужчина с 2-летней сыпью в анамнезе - Форум Регистрация
Регистрация Вход
Вход
