УРТИКАРНЫЙ ВАСКУЛИТ Введение
Фон
Уртикарный васкулит – высыпания в виде эритематозных волдырей, которые клинически напоминают крапивницу, но гистологически имеют картину лейкоцитокластического васкулита. Уртикарный васкулит может быть разделен на нормокомплементарный и гипокомплементарный варианты. Оба типа могут быть связаны с системными проявлениями (ангиоэдема, артралгии, боли в брюшной полости или груди, лихорадка, болезни легких, почек, эписклериты, увеиты). Гипокомплементарная форма более часто связана с системными признаками и с болезнями соединительной ткани (то есть, системной красной волчанкой).
Патофизиология
Патофизиология уртикарного васкулита подобна другим формам кожного лейкокластического васкулита мелких сосудов. Уртикарный васкулит - III тип реакций гиперчувствительности, при которой комплексы антиген-антитело депонируются в просвете сосудов. Эта реакция приводит к активации комплемента и хемотаксису нейтрофилов. Эти клетки выбрасывают различные протеолитические ферменты, типа коллагеназы и эластазы, приводя к повреждению сосудов. Некоторые авторы считают, что ацидофильные гранулоциты могут быть вовлечены в ранние стадии васкулярных повреждений. У пациентов с гипокомплементарым уртикарным васкулитом, наиболее вероятно, будут обнаружены аутоантитела C1q и к клеткам эндотелия сосудов. Присутствие антинейтрофильных цитоплазматических антител редко.
Частота
Соединенные Штаты
Точная частота в Соединенных Штатах или во всем мире не известна.
Международные данные
Предшествующие исследования изменялись при определениях условиях. Однако, когда исследование в Великобритании использовало последовательные критерии, часть пациентов, с данными биопсии соответствующей васкулиту и уртикарными повреждениями продолжительностью более чем 3 месяца, 2.1 % из 1310 пациентов с крапивницей был установлен уртикарный васкулит.
Смертность/Заболеваемость
Уртикарный васкулит имеет хороший прогноз, в большинстве случаев разрешается в течение нескольких месяцев или лет. Уртикарный васкулит гипокомплементарного типа связан с большим количеством сопутствующих болезней (то есть, ангиоэдема, болезни соединительной ткани [прежде всего СКВ], хроническая обструктивная болезнь легких). Смертность редка.
Пол
Соотношение мужчины-женщины - 1:2.
Возраст
Средний возраст - 43 года с диапазоном 15-90 лет. В то время как это прежде всего болезнь средних лет, она может встречаться у людей любого возраста.
Анамнез
* Пациенты имеют уртикарные высыпания, часто сопровождаемые болезненностью или ощущением жжения.
-- Высыпания: генерализованные волдыри или эритематозные бляшки, иногда с центральным просветлением, сохраняющиеся более 24 часов в определенном местоположении (в отличие от крапивницы, которая разрешается в течение нескольких минут или часов или непрерывно мигрирует). Могут отмечаться петехии в пределах высыпаний, высыпания могут разрешиться с образованием экхимозов или поствоспалительной гиперпигментацией.
-- Пациенты могут иметь фоточувствительность, увеличение лимфатических узлов, артралгию, ангиоэдему, лихорадку, боль в брюшной полости, одышку и плевральный или перикардиальный выпот.
* Первичные причины уртикарного васкулита следующие:
-- Лекарственные препараты типа ингибиторов ацетилхолинэстеразы, пенициллина, сульфаниламидов, флюоксетина и тиазидов.
-- Ревматические болезни, такие как системная красная волчанка и синдром Серджена : Уртикарный васкулит также сопровождает иммуноглобулин А и иммуноглобулин М моноклональные гаммопатии, смешанную криоглобулинемию и гематологические и солидные злокачественные опухоли.
-- Вирусные болезни, типа гепатита B, C, и инфекционный мононуклеоз.
* Большинство случаев уртикарного васкулита являются идиопатическими.
* Уртикарный васкулит разделяют на гипокомплементарный и нормокомплементарный типы.
-- Гипокомплементарный часто связывается с системными состояниями, типа системной красной волчанки (при которой > 50 % пациентов имеют гипокомплементарность). Кроме того, 71 % пациентов с гипокомплементарным уртикарным васкулитом имеют положительный титр антиядерных антител, но не вписываются в американские критерии Ассоциации Ревматизма для системной красной волчнки.
-- Некоторые авторы предложили оценивать гипокомплементарный уртикарный васкулит по наличию антител иммуноглобулина G к C1q. Индивидуумы с этими антителами имеют более высокую частоту ангиоэдемы, воспаления глаз, гломерулонефрита и обструктивной болезни легких.
-- Нормокомплементарный уртикарный васкулит может быть связан с болезнями соединительной ткани, но гораздо реже.
Клиника
Повреждения первоначально проявляются как эритематозные волдыри. При прогрессировании высыпаний, может развиться пурпура. Часто высыпания разрешаются с поствоспалительной пигментацией. Могут наблюдаться кольцевидные или мишеневидные высыпания.
Причины
Этиология уртикарного васкулита не была объяснена. Имеющиезначение состояния внесены в список в разделе
Анамнез.
Дифференциальный диагноз
Лекарственные сыпи
Другие проблемы, которые будут рассмотрены
Лейкоцитокластичесий васкулит
Лабораторные исследования
* Проверяют CH50, C3, C4, Clq, и антитела к Clq. Если эти тесты положительны, оценивают функцию почек и анализ мочи, чтобы исключить васкулит почечных сосудов.
* Если оправдано, делаю анализ на антинуклеарные антитела и lupus-серологию. Анти-SSA и анти-SSB могут быть обнаружены у пациентов с синдромом Серджена.
* Если анамнез предполагает вирусные инфекции, проводят анализ на гепатит B и C и гетерофильные антитела.
* Прямая иммунофлюоресценция может показать изменение сосудистого C3, фибрина и иммуноглобулинов. Люпус - соединения могут быть обнаружены в пациентов с красной волчанкой.
* Результаты исследования на антинейтрофильные цитоплазматические антитела обычно отрицательны, и если они поожительны, это возможно при гранулематозе Вегенера или микроангиопатии.
Данные исследований
* Делают рентгеновский снимок грудной клетки у пациентов с гипокомплементарным типом и легочными симптомами.
Другие исследования
* Если пациент имеет гипокомплементарный тип и легочные симптомы, проводят исследование легочной функции.
Процедуры
* Выполняют биопсию кожи, чтобы подтвердить диагноз. Свежие высыпания, появившиеся в течение 48 часов являются наилучшими для биопсии. Биопсия высыпаний имеющих давность менее 24 часов является наилучшей для прямой иммунофлюоресценции.
Гистологические результаты
Гистологические результаты биопсии – как при лейкоцитокластическом васкулите, определенные как повреждение мелких сосудов в папиллярном и сетчатом слое дермы.
* Начальные высыпания показывают периваскулярный нейтрофильный инфильтрат, вовлекающий посткапиллярные венулы. Присутствуют лейкоциты, происходит расширение стенок сосудов, эндотелий не поврежден.
* Ацидофильные гранулоциты могут отмечаться в начале.
* Следуют изменение фибрина и экстравазальных эритроцитов.
* Позже в высыпаниях инфильтрат может состоять из лимфоцитов и нейтрофилов.
* Выполняют прямую иммунофлюоресценцию биопсийного материала кожи, которая может показать изменение комплемента и фибрина в кровеносных сосудах и, иногда иммуноглобулинов М, иммуноглобулинов G и иммуноглобулинjd A вдоль базальной мембраны кожи.
Лечение
Медицинское обслуживание
Уртикарный васкулит имеет тенденцию к хронизации. Смертность низка, если нет заболеваний почек или легких. Цель лечения состоит в том, чтобы достигнуть долгосрочного контроля заболевания с наименьшей токсичностью.
Полная анамнез пациента - база для лечения.
* В анамнезе уточните о времени начала высыпаний; продолжительность высыпаний (> 24 часов); имеется ли болезненность или жжение, а не зуд; чем разрешаются высыпания, пурпурой или гиперпигментацией.
* Спросите о пациента о получаемых медикаментах, лихорадке, артралгии, одышке, боли в брюшной полости и признаках ангиоэдемы.
Консультации
* Дерматолог : дерматопатолог оценивает биопсию кожи, чтобы подтвердить диагноз.
* Ревмаолог : Консультируйтесь с ревматологом, когда подозревается системная красная волчанка или если пациент имеет гипокомплементарный вариант с системными признаками.
Лечение
Лечение уртикарного васкулита основывается на системных проявлениях болезни, степени вовлечения кожи и предыдущей реакции на лечение. Для пациентов имеющими только поражение кожи, антигистаминные или нестероидные противовоспалительные средства могут обеспечить симптоматическое облегчение. Если эти агенты не работают, назначают колхицин, гидроксихлорохин или дапсон. Если все другие методы лечения потерпели неудачу или если пациент имеет системные признаки, рассмотрите лечение пациента глюкокортикоидами. Если пациент требует долгосрочного лечения кортикостероидами, рассмотрите схему рименения стероида через день или дополнения имурана как сокращающий стероиды агент. Реакция на более новые препараты, включая микофенолат мофетил и ритуксимаб сообщается в литературе. Однако, не достаточно исследований было выполнено с этими агентами.
Антигистаминные средства
Могут служить добавочным агентом, чтобы уменьшить зуд или жжение, связанные с уртикарным васкулитом. Нужно учитывать, что они обычно обеспечивают только симптоматическую помощь.
Гидроксизин (Атаракс, Вистарил)
Противодействует периферическим H1 рецепторам. Может подавлять активность гистамина в подкорковой области ЦНС. Может использоваться для симптоматического контроля. Рекомендованный антигистаминный препарат для беременных – дифенгидрамин. Использовался благополучно у детей.
Взрослые
0.5 мг/кг внутрь каждые 6 часов или на 25-100 мг внутрь 2-4 раза в день; не превышать 50 мг внутрь каждые 6 часов.
Дети
0.5-0.6 мг/кг/сут внутрь каждые 6 часов
Дифенгидрамин (Бенадрил, Бенилин, Дифен, Аллермакс)
Для симптоматической помощи при симптомах, вызванных выбросом гистамина в реакциях гиперчувствительности.
При беременности используется внутрь 25-50 мг каждые 6 часов.
Взрослые
Внутрь 25-50 мг каждые 6-8 часов; 10-50 мг внутривенно или внутримышечно каждые 6-8 часов; не превышать 400 мг /сут.
Дети
5 мг/кг/сут внутрь, внутривенно или внутримышечно каждые 6-8 часов; не превышать 300 мг/сут.
Беременность
Был показан эмбриотоксический риск в исследованиях на животных, но исследования на людях не проводились; может использоваться, если польза перевешивают риск по отношению к плоду.
Предосторожности
Может усилить угловую закрытую глаукому, гипертиреоидизм, пептические язвы и МКБ.
Противовоспалительные средства
Эти агенты модулируют иммунную систему, чтобы уменьшить воспаление.
Колхицин
Экстракт алкалоидов, которое ингибирует формирование микроканальцев. Часто используется для лечения острой подагры. Сообщалось об эффективности при уртикарном васкулите. Концентрируется в лейкоцитах и уменьшает хемотаксис и подвижность нейтрофилов. Гистологически, уртикарный васкулит представлен вовлечением нейтрофилов; поэтому, колхицин возможно будет полезен. Однако, эффект препарата не был доказан в клинических испытаниях.
Взрослые
0.6 мг внутрь 2-4 раза в день
Дети
Дети: Не установлено
Подростки: 0.5 мг/кг внутрь 2-4 раза в день
Беременность
Риск эмбриотоксичности был показан в исследованиях на животных, но не установлен у людей; может быть использован, если польза перевешивают риск по отношении к зародышу.
Предосторожности
Диарея часта; могут произойти серьезные гематологические неблагоприятные эффекты; необходим мониторинг уровня креатинина; имется риск почечной недостаточности, печеночной недостаточности, постоянной потери волос, подавления костного мозга, нарушения чувствительности или парестезий в руках и ногах, дисеминированного внутрисосудистого свертывания и уменьшенном количества сперматозоидов.
Сульфоновые антибиотики
Используются при инфекционных болезнях (например, проказа); однако, сульфон эффективен при воспалительных болезнях. Механизм действия включает ингибирование свободных радикалов нейтрофилами. В большинстве случаев, это лечение эффективно только при кожных формах уртикарного васкулита.
Дапсон (Авлосульфон)
Предпочтительный сульфон. Другие сульфоны должны быть метаболизированы в дапсон для получения эффекта. Механизм действия подобен сульфонамидам, в которых конкурентоспособные антагонисты парааминобензойной кислоты предотвращают формирование фолиевой кислоты, ингибируя бактериальный рост.
Методические рекомендации для дерматологического использования были хорошо описаны при герпетиформном дерматите. Большинство сообщений об эффекте при уртикарном васкулите используют методические рекомендации для герпетиформного дерматита. Он широко использовался при хронической буллезной болезни у детей.
Взрослые
50 мг/сут внутрь начально; может быть увеличен на 50 мг/нед до 300 мг/сут
Дети
1-2 мг/кг/сут внутрь
Беременность
Риск эмбриотоксичности был показан в исследованиях на животных, но не установлен у людей; может быть использован, если польза перевешивают риск по отношении к зародышу.
Предосторожности
Оцените печеночную и почечную функцию; неблагоприятные эффекты обычно включают гематологичесую и нервную систему; может привести к повреждению аксонов двигательных нервов и, редко, чувствительных нервов; выполняйте еженедельный ОАК (первый месяц); затем ежемесячно (6 месяцев); затем каждые полгода; необходимо прекратить прием, если выявляется существенное снижение тромбоцитов, лейкоцитов или гематопоэза; из-за высокого риска гемолиза; пациенты подвергающиеся другим агентам или состояниям (например, инфекции, диабетический кетоз) склонны к гемолизу; может возникнуть периферическая нейропатия (редко); может иметь место фототоксичность при инсоляции.
Противомаларийные средства
Подобно другим препаратам, используемым для лечения уртикарного васкулита, антималарийные препараты, как считают, проявляют свой эффект за счет противовоспалительных свойств. Противомалярийные средства уменьшают хемотаксис нейтрофилов. Кроме того, они увеличивают pH в лизосомах, который могут влиять на презентацию антигенов. Этот класс лечебных средств обычно эффективен только при кожной форме.
Гидроксихлорохин (Плаквенил)
Предпочтительный противомалярийный препарат из-за его низкой токсичности и высокого профиля эффективности. Обычно хорошо переносится если тщательно соблюдаются предписания врача. Терапия требуется в течение 4-8 недель до оценки эффективности.
Взрослые
6.5 мг/кг внутрь или 400 мг/сут внутрь, или меньше
Дети
3-5 мг/кг/сут внутрь в несколько приемов; не превышать 400 мг/сут
Беременность
Риск эмбриотоксичности был показан в исследованиях на животных, но не установлен у людей; может быть использован, если польза перевешивают риск по отношении к зародышу.
Предосторожности
Болезни печени, дефицит глюкозо-6 фосфата, псориаз и порфирия; не рекомендуется для долгосрочного использования у детей; необходимо проводить периодический ( в течение 6 месяцев) офтальмологический осмотр; необходимо периодически проверять силу мышц.
Нестероидные противовоспалительные средства
Наиболее часто используются для облегчения умеренной или легкой боли. Основание для использования индометацина является эмпирическим. Он использовался с некоторой эффективностью при кожных проявлениях болезни в нескольких случаях.
Индометацин(Индоцин)
Сообщалось об эффективности при уртикарном васкулите. Быстро абсорбируется; метаболизм происходит в печени посредством деметилирования, деацетилирования и конъюгации с глюкуроновой кислотой; ингибирует синтез простагландинов.
Взрослые
100-150 мг/сут внутрь в несколько приемов
Дети
1-2 мг/кг/сут внутрь в 2-4 приема; не превышать 150-200 мг/сут
Беременность
Риск эмбриотоксичности был показан в исследованиях на животных, но не установлен у людей; может быть использован, если польза перевешивают риск по отношении к зародышу.
Предосторожности
Категория D в третьем триместре беременности; может произойти острая почечная недостаточность, гиперкалиемия, гипонатрийемия, интерстициальный нефрит и почечный папиллярный некроз; риск увеличения острой почечной недостаточности у пациентов с существовавшими ранее блезнями почек или угрозе почечного кровоизлияния; может возникнуть обратимая лейкопения (прекратиться при постоянной лейкопении, гранулоцитопении или тромбоцитопении)
Цитостатики
Азатиоприн может использоваться как экономящий стероиды агент, как только другие терапевтические варианты были использованы. Измерение тиопурин метилтрансферазы может помочь гарантировать безопасное и оптимальное лечение азатиоприном.
Азатиоприн (Имуран)
Предшественник пурина, который влияет на формирование аденина и гуанина. В результате возникает нарушение синтеза ДНК в иммунокомпетентных клетках типа лимфоцитов, которые делятся быстро в течение воспалительного процесса. Имеет медленное начало действия; редко используется как монотерапия.
Взрослые
1 мг/кг/сут 2-4 раза в день (эмпирически) или на основании уровня TPMT; дозу увеличивают на 0.5 мг/кг/сут после 6-8 нед, если необходимо; 2 мг/кг/сут - максимальные дозы для большинства дерматологических целей
Дети
Не установлено.
Беременность
D - эмбриональный риск, доказан на людях; возможно использовать, только если польза перевешивают риск в отношении зародыша
Глюкокортикоиды
Часто лечение выбора. Однако, учитывая их долгосрочные профили неблагоприятных эффектов, они используются только при выраженной кожной форме или при наличии системных признаков. Для долгосрочного лечения может потребоваться комбинация преднизолона и другого типа лечения.
Преднизолон (Дельтазон)
Хотя эти препараты самые эффективные, профиль неблагоприятных эффектов не позволяет его использовать как препарат первой линии. Рассматривайте его только после неудачного лечения антигистаминными средствами, индометацином, колхицином, дапсоном или гидроксихлорохином. Эффект на уртикарный васкулит вероятно связан с его противовоспалительным эффектом. Этот класс медикаментов уменьшает проницаемость капилляров и ингибирует митотическую активность лимфоцитов.
Взрослые
0.5-1.5 мг/кг/сут внутрь изначально; снижают по мере уменьшения проявлений болезни;
Дети
0.5-2 мг/кг/сут внутрь в несколько приемов
Дальнейшее ведение амбулаторного больного
* Как только поставлен диагноз уртикарный васкулит, последующее ведение зависит от уровня комплемента пациента.
-- Если уровень комплемента нормальный, следите за симптомами пациента и реакцией на лечение.
-- Если уровень комплемента низкий, следите за сопутствующими осложнениями, связанными с гипокомплементарностью.
Прогноз
* Уртикарный васкулит имеет тенденцию к хроническому течению и пациенты должны быть об этом предупреждены. Для большинства пациентов эта болезнь, которая затрагивает только кожу, у меньшинства пациентов развиваются системные осложнения.
Обучение пациента
* Как только установлено, что уртикарный васкулит может быть хроническим, необходимо обучить пациентов о его течении.
* Для лучшего образования пациентов посетите Центр Аллергии
Разное
Судебно-Медицинские ошибки
* Ошибка в дифференцировке между крапивницей и уртикарным васкулитом может привести к развитию потенциальных системных осложнений, связанных с уртикарным васкулитом.
* Отказ получить лабораторные исследования комплемента увеличивает вероятность развития системных осложнений.
* Отказ искать связанные состояния, чтобы пациента можно было вести эффективно или передать доугим специалистам.
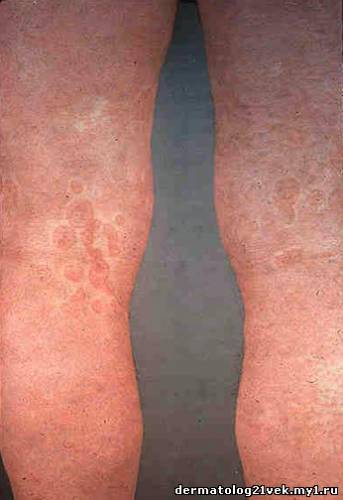
Возвышающиеся эритематозные волдыри с поствоспалительной гиперпигментацией при уртикарном васкулите.
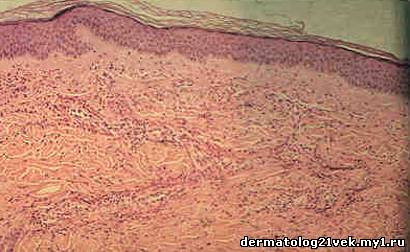
Гистологическое изображение уртикарного васкулита при малом увеличении показывает лейкоцитокластический васкулит с повреждением сосудистой стенки и нейтрофильной инфильтрацией.
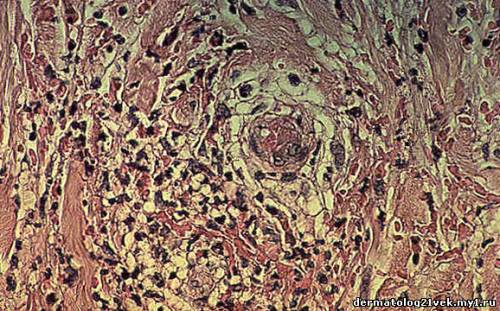
Гистология уртикарного васкулита при большом увеличении показывает обширное скопление фибрина в сосудистой стенке. Вокруг сосудов - смешанный инфильтрат, преимущественно состоящий из нейтрофилов с лейкоцитов.
 Главная
Главная  Уртикарный васкулит. - Форум
Уртикарный васкулит. - Форум Регистрация
Регистрация Вход
Вход
